 kinderneurologie
kinderneurologie
Wat is het DDCH-syndroom?
Het DDCH-syndroom is een syndroom waardoor kinderen, vooral jongens, een ontwikkelingsachterstand krijgen vaak in combinatie met doofheid en problemen met bewegen
Hoe wordt het DDCH-syndroom ook wel genoemd?
DDCH staat voor Deafness, Dystonia and Cerebral Hypomyelination. Deafness is het Engelse woord voor doofheid. Dystonia geeft aan dat er problemen met bewegen zijn. Cerebrale Hypomyelination wijst op de afwijking die gevonden worden op de MRI-scan bij kinderen met deze aandoening en die wijst op het onvoldoende aanleggen van een geleideingslaagje rondom de zenuwen in de hersenen.
BCAP31-syndroom
Er zijn ook artsen die het syndroom noemen naar de naam het stukje DNA waar kinderen met dit syndroom een fout hebben. Dit is het BCAP31-gen, vandaar de naam BCAP31-syndroom. Ook wordt gesproken van het BCAP31-gerelateerd syndroom.
CADDS
Het blijkt dat CADDS ook veroorzaakt wordt door een fout in het BCAP31-gen. CADDS staat voor contigous ABCD1-DXS1375 Deletion Syndrome.
Hoe vaak komt het DDCH-syndroom voor?
Het DDCH-syndroom is een zeldzame ziekte. Het is niet precies bekend hoe vaak het DDCH-syndroom voorkomt bij kinderen. Waarschijnlijk komt deze ziekte minder vaak dan bij één op de 100.000 mensen voor. Deze aandoening is sinds 2013 bekend als aandoening.
Waarschijnlijk is bij een deel van de kinderen die het DDCH-syndroom heeft, de juiste diagnoseniet gesteld, omdat het syndroom niet herkend is. Door nieuwe genetische technieken zoals exome sequencing zal deze diagnose waarschijnlijk vaker gesteld gaan worden bij kinderen en volwassenen met dit syndroom.

Bij wie komt het DDCH-syndroom voor?
Het DDCH-syndroom is al voor de geboorte aanwezig. Vaak wordt al op jonge leeftijd duidelijk dat er sprake is van het DDCH-syndroom vanwege de doofheid die hoort bij dit syndroom.
Het DDCH-syndroom komt veel vaker voor bij jongens dan bij meisjes.
Waar wordt het DDCH-syndroom door veroorzaakt?
Fout in het erfelijk materiaal
Het DDCH-syndroom wordt veroorzaakt door een fout op een stukje materiaal op het X-chromosoom. De plaats van deze fout wordt het BCAP31-gen genoemd.
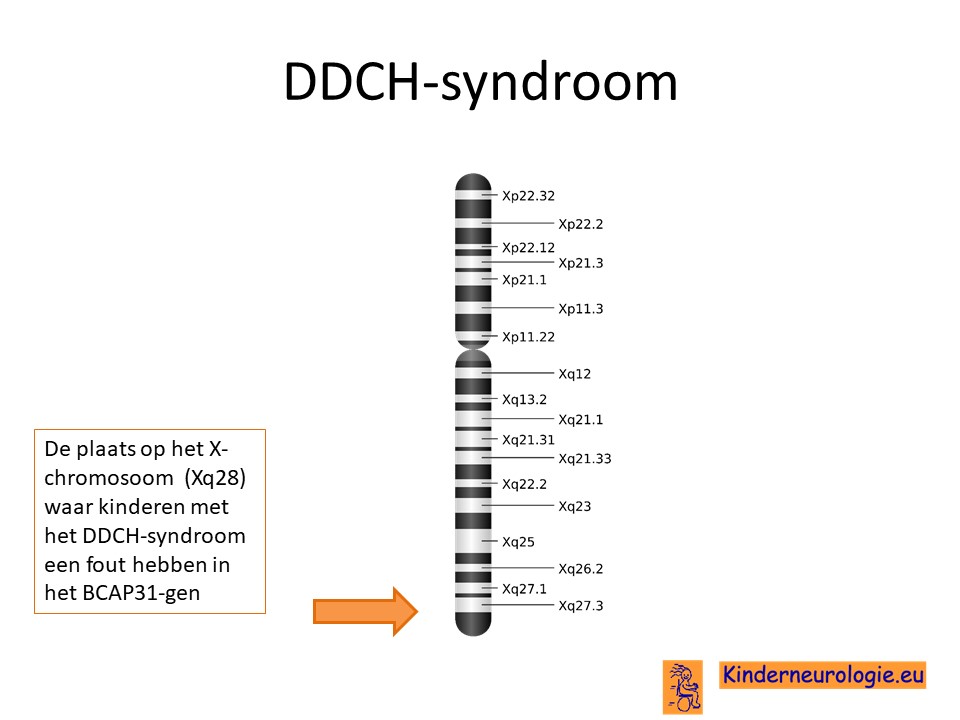
Type fout
Het is heel lastig om op grond van het type fout in het BCAP1-gen te voorspellen hoeveel klachten een kind zal krijgen als gevolg van het hebben van het DCCH-syndroom. Kinderen met een zogenaamde missense fout hebben meestal minder problemen dan kinderen die het hele BCAP1-gen missen. Wanneer kinderen het hele BCAP1-gen missen, bestaat er ook een kans dat zij naast gelegen gene in het DNA (het ABCD1-gen en het SLC6A8-gen) ook missen. De kans op ernstige problemen is dan nog groter.

X-gebonden
Het DDCH-syndroom wordt veroorzaakt door een zogenaamd X-gebonden fout. Dit houdt in dat jongens, die maar één X-chromosoom hebben, klachten krijgen wanneer zij een fout hebben in dit BCAP31-gen. Meisjes hebben twee X-chromosomen. Wanneer meisjes een fout hebben in het X-chromosoom, dan hebben meisjes nog een ander X-chromosoom zonder fout. Hierdoor hebben meisjes meestal geen of in veel mindere mate problemen dan jongens.

Scheve X-inactivatie
Meisjes hebben 2 X-chromosomen. In elke cel wordt maar een X-chromosoom gebruikt om af te lezen. Het andere X-chromosoom wordt actief gemaakt. Normaal gesproken is in 50% van de cellen het ene X-chromosoom actief en in de andere 50% van de cellen het ander X-chromosoom. Wanneer één van beide X-chromosomen een foutje bevat, dan zal dit X-chromosoom vaker uitgeschakeld worden. In de meeste cellen is het dan normale X-chromosoom actief. Kinderen waarbij in 90% van de cellen het normale X-chromosoom actief is en in 10% van de cellen het afwijkende X-chromosoom zullen nauwelijks klachten hebben als gevolg van het hebben van een foutje in het X-chromosoom in het BCAP31-gen. Dit wordt scheve X-inactivatie genoemd.
Bij een deel van de meisjes wordt wel in 50% van de cellen het X-chromosoom met het foutje afgelezen. Deze meisjes zullen dan wel dus wel klachten hebben als gevolg van het hebben van een foutje in het BCAP31-gen. Het DDCH-syndroom kan dus ook bij meisjes voorkomen.
Het is mogelijk te onderzoeken hoe de verhouding is tussen cellen waarbij het normale X-chromosoom wordt afgelezen en cellen waarbij het X-chromosoom met de fout wordt afgelezen.

Bij het kind zelf ontstaan
Bij een deel van de kinderen met een DDCH-syndroom is de fout bij het kind zelf ontstaan na de bevruchting van de eicel door de zaadcel en niet overgeërfd van een van de ouders. Dit wordt de novo genoemd, wat nieuw ontstaan bij het kind betekent. Het kind is dan de eerste in de familie met deze aandoening.

Geërfd van een ouder
Een deel van de kinderen heeft de fout in het BCAP31-gen geërfd van een ouder, meestal van de moeder. Dit omdat vrouwen vaak geen of weinig klachten als gevolg van het hebben van deze fout in het DNA krijgen en dus niet weten dat zij een fout in hun DNA hebben zitten.

Afwijkend eiwit
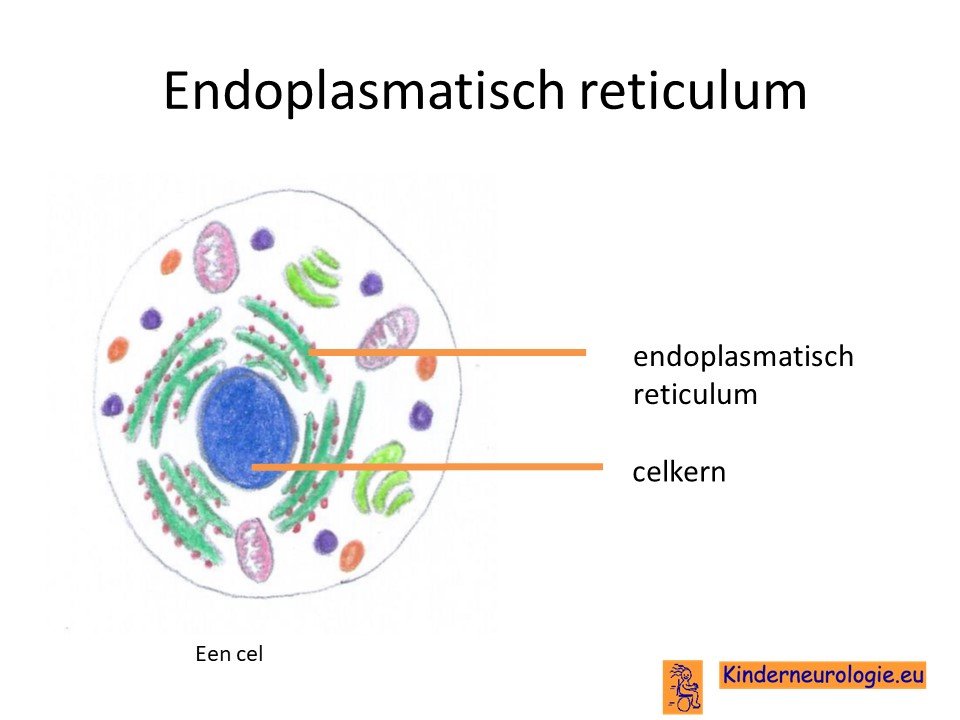
Als gevolg van de fout in het BCAP31-gen wordt een bepaald eiwit niet goed aangemaakt. Dit eiwit heet B-cell receptor associated protein 31, afgekort tot BCAP31-eiwit. Dit eiwit zit in een belangrijk onderdeel van allerlei lichaamscellen die endoplasmatisch reticulum wordt genoemd. Het speelt een belangrijke rol bij het afgeven van eiwitten die aangemaakt zijn in het endoplasmatisch reticulum. Zonder dit eiwit kunnen allerlei andere belangrijke eiwitten niet aangemaakt worden.Het BCAP1-eiwit zorgt er ook voor dat allerlei belangrijke eiwitten in de wand van cellen (transmembraan eiwitten) op de juiste plek komen te liggen.
Ook speelt het BCPA31-eiwit een belangrijke rol bij het afbreken van afwijkend aangelegde eiwitten.
Zonder dit BCAP31-eiwit worden deze afwijkend eiwitten niet opgeruimd waardoor ze de werking van de cellen in het lichaam verstoren.
Mogelijk werken ook de mitochondrien niet goed bij kinderen met een fout in het BCAP31-gen.
Wat zijn de symptomen van het DDCH-syndroom?
Variatie
Er bestaat een variatie in de hoeveelheid en de ernst van de symptomen die verschillende kinderen met het DDCH-syndroom hebben. Dit valt van te voren niet goed te voorspellen van welke symptomen een kind last zal krijgen.
Omdat dit nog een heel nieuw syndroom is, is het goed mogelijk dat andere symptomen horen bij dit syndroom die nu nog niet beschreven zijn. Daarnaast is het niet ondenkbaar dat in de toekomst kinderen ontdekt worden met mildere vormen van dit syndroom.

Jouw kind is uniek
Bedenk dat onderstaande symptomen kunnen voorkomen bij jouw kind, maar ook niet allemaal zullen voorkomen. Jouw kind is uniek en veel meer dan een kind met deze aandoening. Het lezen van mogelijke symptomen die kunnen voorkomen, kan ouders het gevoel geven dat er alleen maar aandacht is voor de beperkingen van het kind. Dat is zeer zeker niet de bedoeling. Jouw kind is bijvoorbeeld lief, grappig, gevoelig, gezellig,sociaal, vindingrijk, nieuwsgierig, ondeugend, enthousiast,een zonnestraaltje, creatief en/of innemend en dat vind je niet terug in onderstaande symptomen die kunnen horen bij dit syndroom. Dat kan ook niet, want die eigenschappen maken jouw kind nu eenmaal uniek. Blijf daar vooral naar kijken en zie deze symptomen meer als achtergrondinformatie die je kunnen helpen om te begrijpen wat er met je kind aan de hand zou kunnen zijn wanneer jouw kind zich anders ontwikkelt of ergens last van heeft. Deze informatie kan jullie als ouders en hulpverleners een handvat geven wat hiervoor een mogelijke verklaring kan zijn.

Lage spierspanning
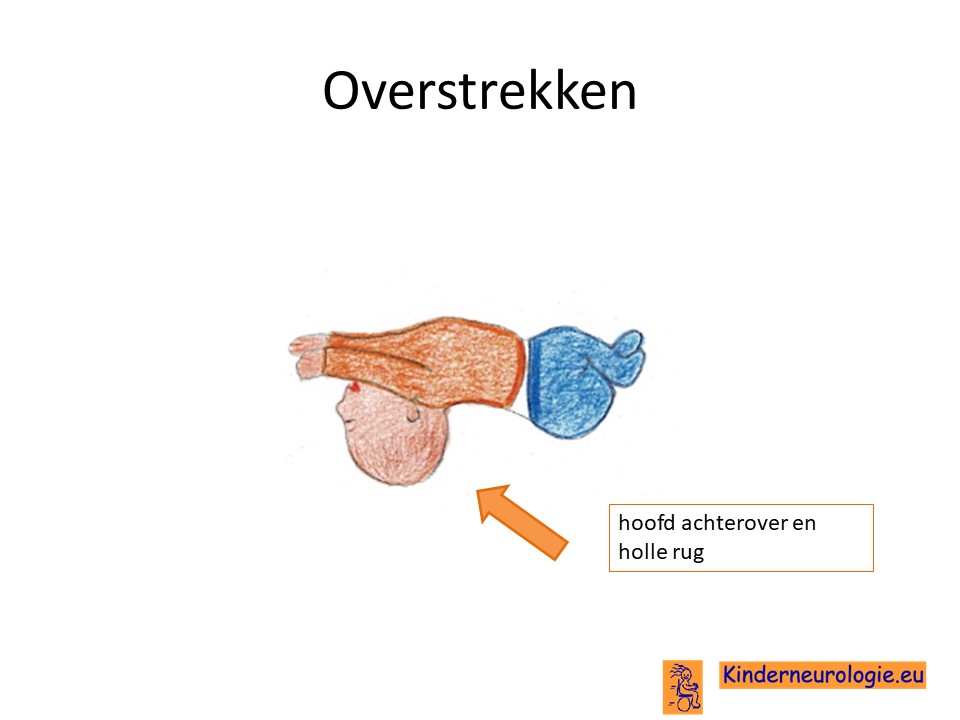
Baby's met het DDCH-syndroom hebben vaak een lage spierspanning waardoor baby's slapper aanvoelen wanneer ze opgetild worden. Baby's moeten goed vastgehouden en ondersteund worden wanneer ze worden opgetild. Gewrichtjes kunnen gemakkelijk overstrekt worden. Door de lagere spierspanning is het voor kinderen lastig om hun hoofd op te tillen.

Problemen met drinken
Een groot deel van de baby’s met het DDCH-syndroom heeft problemen met drinken. Ze drinken langzaam en laten de borst of speen vaak los. Het kost vaak veel tijd om baby’s met dit syndroom de borst of de fles te geven. Het kan nodig zijn om kinderen sondevoeding te geven om te zorgen dat zij voldoende voeding binnen krijgen.

Hoge spierspanning
In de loop van het eerste levensjaar neemt de spierspanning in de armen en benen toe. De armen en benen voelen dan stijf aan, waardoor de armen en benen moeilijk bewogen kunnen worden. De armen kunnen in een gestrekte houding staan als gevolg van dystonie of in een meer gebogen houding als gevolg van spasticiteit. De handjes zijn vaak gebald tot vuistjes waardoor pakken erg moeilijk wordt. De benen staan vaak in een gestrekte stand en hebben de neiging om voor elkaar langs te kruizen. Dit kan problemen geven met verschonen.
Overtollige bewegingen
Veel kinderen met het DDCH-syndroom maken overtollige bewegingen met hun armen en benen. Verschillende bewegingen zijn mogelijk, grote langzame bewegingen (atethotische bewegingen), kleine sierlijke bewegingen (chorea) of weggooiende bewegingen (ballistische bewegingen). Ook kunnen afwijkende standen van een arm, been of nek voorkomen. Dit wordt dystonie genoemd.

Ontwikkelingsachterstand
Kinderen met het DDCH-syndroom ontwikkelen zich veel langzamer dan hun leeftijdsgenoten. Door de hoge spierspanning is het heel moeilijk om vaardigheden zoals rollen, zitten, staan en lopen aan te leren. Voor de meeste kinderen is het niet haalbaar om deze vaardigheden aan te leren. Mogelijk worden in de toekomst kinderen ontdekt met een milde vorm van het DDCH-syndroom die wel in staat zijn om een deel van deze vaardigheden aan te leren.

Problemen met praten
Voor kinderen met het DDCH-syndroom is het vaak te moeilijk om te leren. Een deel van de kinderen is in staat om klanken te maken. Het begrijpen van taal van anderen, gaat kinderen met dit syndroom vaak beter af dan het zelf spreken.
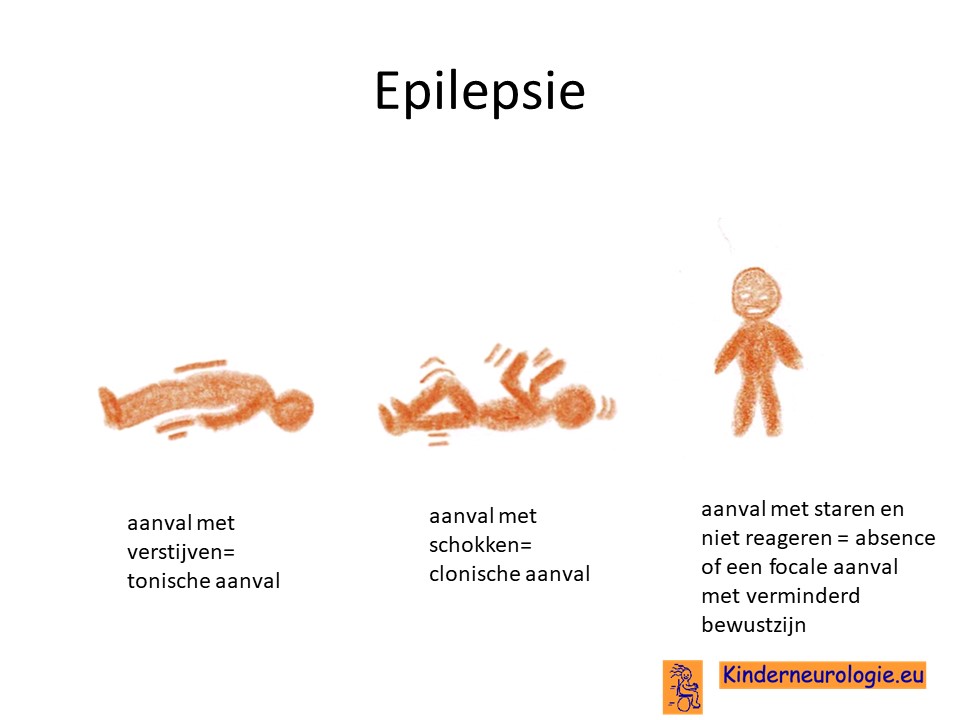
Epilepsie
Een deel van de kinderen met het DDCH-syndroom krijgt last van epilepsie aanvallen. Verschillende type epilepsie aanvallen kunnen voorkomen. Zoals aanvallen met overstrekken (tonische aanvallen) of aanvallen met schokken (clonische aanvallen).
Uiterlijke kenmerken
Bij veel syndromen hebben kinderen vaak wat veranderde uiterlijke kenmerken. Hier hebben kinderen zelf geen last van, maar het kan de dokters helpen om te herkennen dat er sprake is van een syndroom en mogelijk ook van welk syndroom. Ook maakt dit vaak dat kinderen met hetzelfde syndroom vaak meer op elkaar lijken dan op hun eigen broertjes en zusjes, terwijl de kinderen toch niet familie van elkaar zijn. Ook hiervoor geldt dat er veel variatie zit in de uiterlijke kenmerken die verschillende kinderen met het DDCH-syndroom hebben.
Kinderen met het DDCH-syndroom hebben vaak een kleine hoofdomtrek. Vaak zijn er wel bijzondere uiterlijke kenmerken, maar die verschillen te veel van kind tot kind, zodat ze niet kenmerkend zijn voor het DDCH-syndroom.
Klein hoofd
Kinderen met het DDCH-syndroom hebben vaak een kleine hoofdomtrek. Een te kleine hoofdomtrek wordt ook wel microcefalie genoemd.
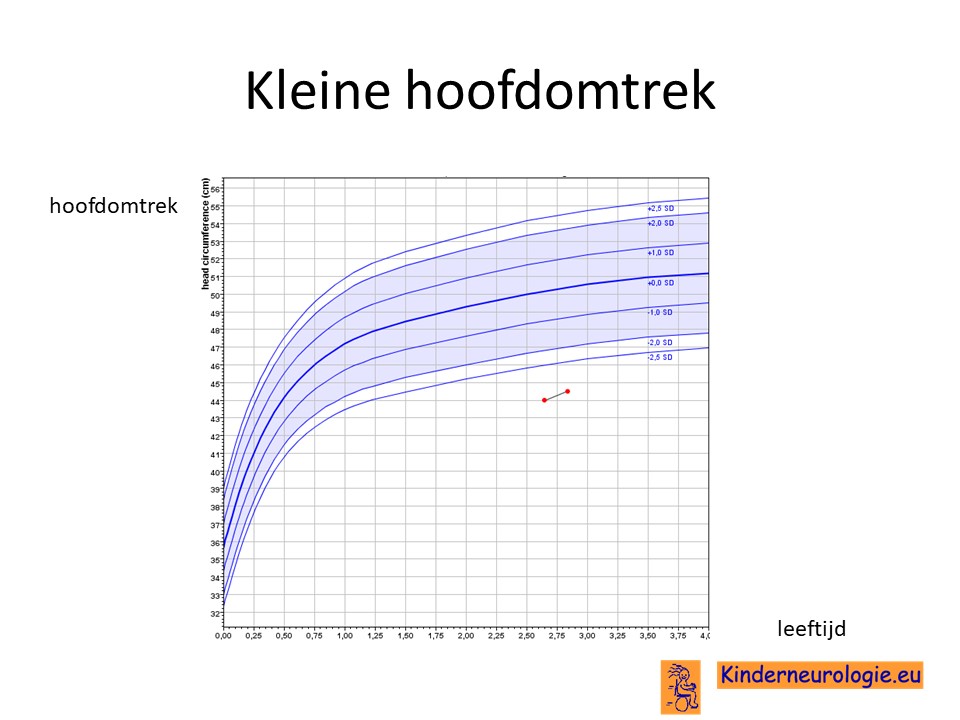
Achterblijven in groei
Kinderen met dit syndroom groeien vaak maar moeizaam. Zij blijven klein qua lengte en licht van gewicht. Dit wordt failure to thrive genoemd.
Problemen met zien
Een groot deel van de kinderen met het DCCH-syndroom is slechtziend. Kinderen kunnen alleen voorwerpen zien die dicht bij de ogen gehouden worden. Dit komt door onderontwikkeld zijn van de oogzenuw en wordt een cerebrale visusstoornisgenoemd. Scheelzien komt vaak voor bij kinderen met dit syndroom.

Problemen met horen
Een groot deel van de kinderen met het DDCH-syndroom is slechthorend of doof. Dit komt omdat de gehoorzenuw niet goed werkt. Deze doofheid wordt vaak al op jonge leeftijd ontdekt. Deze problemen met horen zijn van invloed op de spraaktaalontwikkeling.

Problemen met eten
Zelf eten en drinken is vaak moeilijk voor kinderen met het DDCH-syndroom. Door de spierstijfheid is het moeilijk om te happen, te kauwen en te slikken. Vaak hebben kinderen sondevoeding nodig om voldoende voedingsstoffen binnen te krijgen.

Kwijlen
Kinderen met dit syndroom hebben gemakkelijk last van kwijlen. Dit komt door slapheid van de spieren in het gezicht en rondom de mond, waardoor het speeksel gemakkelijk uit de mond loopt.

Verstopping van de darmen
Verstopping van de darmen komt vaak voor bij kinderen met dit syndroom. De ontlasting komt dan niet elke dag en is vaak hard waardoor kinderen moeite hebben met poepen. Dit kan buikpijnklachten geven. Dit kan buikpijnklachten geven en zorgen voor een bolle buik. Ook kan de eetlust hierdoor minder worden.

Zindelijkheid
Het is voor kinderen met het DDCH-syndroom erg moeilijk om te leren om zindelijk te worden. Voor de meeste kinderen is dit niet haalbaar.

Scoliose
Een deel van de kinderen met het DDCH-syndroom krijgt een zijwaartse verkromming van de rug. Dit wordt een scoliose genoemd. Van een milde scoliose zullen kinderen zelf geen last hebben. Toename van de scoliose kan zorgen voor het ontstaan van pijnklachten in de rug en problemen met zitten en staan.
Meisjes
Meisjes die een fout hebben op het X-chromosoom in het BCPA31-gen hebben nog een ander X-chromosoom zonder fout. Hierdoor hoeven meisjes geen klachten te hebben als gevolg van het hebben van de fout. Het hangt van de mate van scheve inactivatie af of meisjes klachten zullen krijgen of niet. Hoe schever de X-inactivatie, hoe minder klachten meisjes zullen hebben. Een deel van de meisjes heeft wel last van slechthorendheid. Ook hebben meisjes een grotere kans om last te krijgen van leverproblemen als gevolg van cholestase (het niet goed wegstromen van de gal).
Hoe wordt de diagnose DDCH-syndroom gesteld?
Verhaal en onderzoek
Op grond van het verhaal van een kind met doofheid, een ontwikkelingsachterstand en enkele opvallende uiterlijke kenmerken kan vermoed worden dat er sprake is van een syndroom. Er zijn echter veel verschillende syndromen die allemaal voor deze symptomen kunnen zorgen. Vaak zal aanvullend onderzoek nodig zijn om aan de diagnose DDCH-syndroom te stellen.
Bloedonderzoek
Bij routine bloedonderzoek worden bij kinderen met het DDCH-syndroom geen bijzonderheden gevonden. Op momenten van ziek zijn en koorts, worden vaak verhoogde leverenzymen in het bloed gevonden.
Genetisch onderzoek
Wanneer aan de diagnose gedacht wordt omdat deze aandoening in de familie voorkomt, kan door middel van gericht genetisch onderzoek op bloed naar het voorkomen van een foutje op het X-chromosoom in het BCAP31-gen.
Vaak worden ook alle chromosomen tegelijkertijd onderzocht (zogenaamd Array onderzoek), soms kan op deze manier de diagnose DDCH-syndroom worden gesteld omdat ontdekt wordt dat er een stukje van het X-chromosoom mist waarop het BCAP31-gen ligt.
Tegenwoordig zal door middel van een nieuwe genetische techniek (exome sequencing genoemd) deze diagnose gesteld kunnen worden zonder dat er specifiek aan gedacht was of naar gezocht is.
MRI-scan
Bij kinderen met een ontwikkelingsachterstand zal vaak een MRI scan gemaakt worden om te kijken of er bijzonderheden aan de hersenen te zien zijn. Bij kinderen met het DDCH-syndroom is vaak te zien dat de grote en de kleine hersenen kleiner van volume zijn dan gebruikelijk. Ook kan te zien zijn dat de hersenen op een bepaalde opname (T2-opname) een te witte kleur hebben. Dit wordt hypomyelinisatie genoemd. Soms is er ook een verhoogd signaal in de globus pallidus zichtbaar.
Stofwisselingsonderzoek
Kinderen met een ontwikkelingsachterstand krijgen vaak stofwisselingsonderzoek van bloed en urine om te kijken of er sprake is van een stofwisselingsziekte die verklarend is voor de ontwikkelingsachterstand. Bij kinderen met het DDCH-syndroom worden hierbij geen bijzonderheden gezien in routinematig verricht onderzoek.
EEG
Kinderen met epilepsie krijgen vaak een EEG om te kijken van welk soort epilepsie er sprake is. Op het EEG worden vaak epileptiforme afwijkingen gezien. Deze afwijkingen zijn niet kenmerkend voor het DDCH-syndroom, maar kunnen bij veel andere syndromen met epilepsie ook gezien worden.
Audioloog
Een audioloog kan vaststellen dat er sprake is van gehoorverlies. Er is sprake van zogenaamd perceptief gehoorverlies doordat de gehoorzenuw niet goed werkt.
Oogarts
De oogarts kan beoordelen of er sprake is van problemen met het zien, bijvoorbeeld doordat de oogzenuw onderontwikkeld is.

Foto van de rug
Door middel van een foto van de rug kan beoordeeld worden of er sprake is van een zijwaartse verkromming van de rug, een scoliose. Op de foto kan de zogenaamde hoek van de scoliose bepaald worden, een maat voor de ernst van de scoliose.

Hoe wordt het DDCH-syndroom behandeld?
Geen genezing
Er is geen behandeling die het DDCH-syndroom kan genezen. De behandeling is er op gericht om kinderen zich zo comfortabel mogelijk te laten voelen en om hen te stimuleren binnen de ontwikkelingsmogelijkheden die er zijn.
Kwaliteit van leven
Centraal in de behandeling van kinderen met deze aandoening staat het behouden van zo veel mogelijk kwaliteit van leven. Het is goed als ouders samen met hun andere kinderen en familie al in een vroeg stadium nadenken op wat voor manier zij hun kindje met deze aandoening willen begeleiden. Een maatschappelijk werkende, een psycholoog en verpleegkundigen van de kinderthuiszorg kunnen ouders hierbij helpen. In Nederland zijn ook meerdere kindercomfortteams die gezinnen kunnen ondersteunen bij het vinden van een zo optimaal mogelijke kwaliteit van leven.

Tijd voor samenzijn
De zorg voor een kindje met het DDCH-syndroom zal veel vragen van ouders. Ouders zullen veel tijd kwijt zijn met verzorging van hun kind of zelfs met medische handelingen zoals het geven van medicijnen of sondevoeding. Het is ook heel belangrijk om er ook voor te waken dat er tijd blijft voor samen zijn als gezin of even als ouders onder elkaar, voor samen knuffelen waar kinderen met deze aandoening vaak van kunnen genieten en te zoeken naar manieren van contact waar iedereen plezier aan beleefd.
Hulp vragen aan anderen (bekenden of onbekenden) is voor veel ouders lastig, maar het is wel belangrijk om in een vroeg stadium na te denken over het vragen en organiseren van hulp. Dit om te voorkomen dat ouders de hele dag bezig zijn met zorgen en er geen tijd meer over is over fijne momenten samen met het kind met het DDCH-syndroom, de eventuele andere kinderen in het gezin en de ouders onderling.
Fysiotherapie
Een kinderfysiotherapeut kan kinderen helpen hoe zij zich zo goed mogelijk kunnen bewegen ondanks de problemen die zij met bewegen hebben. Ook probeert de fysiotherapeut er voor te zorgen dat kinderen geen vergroeiing van hun gewrichten krijgen omdat ze zelf onvoldoende bewegen. De fysiotherapeut kan ook adviezen geven hoe kinderen zo goed mogelijk in een rolstoel of in bed kunnen zitten of liggen.

Logopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Jonge kinderen kunnen baat hebben bij een speciale speen op een fles om zo zelf veilig te kunnen drinken. Indikken van drinken kan soms ook helpen om verslikken in drinken te voorkomen, soms werkt het ook juist averechts. Ook is de houding waarin kinderen eten en drinken belangrijk om verslikken zo veel mogelijk te voorkomen. Veel kinderen met dit syndroom hebben (ondersteunende) sondevoeding nodig om voldoende voeding binnen te krijgen.
Wanneer praten moeilijk wordt, kan communicatie ook ondersteund worden door middel van gebaren of pictogrammen. Op die manier kunnen kinderen zich leren uitdrukken zonder woorden te gebruiken.

Ergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. Ook kan de ergotherapeut advies geven over materialen waarmee het kind kan spelen.

Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel of een speciale matras in bed. Ook is het mogelijk via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen

Dagopvang
Vanaf de leeftijd van 2 maanden kunnen kinderen die niet naar een reguliere kinderdagopvang kunnen, naar een speciale kinderdagopvang toe gaan. Er bestaat speciale therapeutische peutergroepen in revalidatiecentra, of dagopvang in een orthopedagogisch dagcentrum (ODC) of in een medische kinderdagcentrum (MKD). Het hangt van de problemen die het kind ervaart af (zoals epilepsie of gedragsproblemen), welke vorm van dagopvang het meest geschikt is. Aanmelding voor een ODC of een MKD verloopt via de gemeente (vaak cia het centrum jeugd en gezin, via het jeugdteam of via het sociaal wijkteam). Aanmelding voor een therapeutische peutergroep in een revalidatiecentrum verloopt via de revalidatiearts.

School
De meeste kinderen met het DDCH-syndroom hebben extra begeleiding bij het leren nodig.Veel kinderen zijn moeilijk of zeer moeilijk lerend. Kinderen met het DDCH-syndroom zullen vaak speciaal onderwijs volgen van cluster 1, 2 of 3 waar een op maar gemaakt programma voor de kinderen gemaakt kan worden. Ook kunnen kinderen op school vaak therapie krijgen. Voor een deel van de kinderen is het niet haalbaar om naar school te gaan, zij gaan vaak naar een gespecialiseerd dagcentrum toe waar ze activiteiten krijgen aangeboden.
Het LWOE kan leerkrachten adviezen geven hoe kinderen met epilepsie op school het beste begeleid kunnen worden.
Oogarts
De oogarts kan zorgen voor hulpmiddelen waarmee een kind zo goed als mogelijk is kan zien.
Ook bestaat er speciale begeleiding voor kinderen met een visuele handicap die allerlei adviezen kunnen hebben voor het kind en zijn ouders of verzorgers. Deze begeleiding kan verzorgd worden door VISIO of Bartimeus.
Audioloog
De audioloog kan beoordelen of er mogelijkheden zijn om het horen te verbeteren door middel van een hoortoetstel.
Sondevoeding
Wanneer slikken niet meer veilig verloopt, zal moeten worden besloten of het kind sondevoeding gaat krijgen. Sondevoeding wordt in eerste instantie via een neussonde gegeven. De sonde loopt via de neus en de keel naar de maag toe. Wanneer langere tijd een sonde nodig is, kan er voor gekozen worden om door middel van een kleine operatie een sonde via de buikwand rechtstreeks in de maag aan te brengen. Zo’n sonde wordt een PEG-sonde genoemd. Later kan deze vervangen worden door een zogenaamde mickeybutton.
Deze operatie kan alleen uitgevoerd worden als kinderen nog in een redelijke lichamelijke conditie zijn.
Er bestaan verschillende soorten kant-en-klare sondevoeding die door de sonde gegeven kan worden.
Een deel van de ouders kiest er voor om fijn gepureerde voeding via de sonde te geven. Dit wordt een blended diet genoemd.

Diëtiste
Een diëtiste kan bekijken of kinderen die problemen hebben met eten of met drinken voldoende calorieën en vocht op een dag binnen krijgen. Zo nodig kan de diëtiste adviseren over speciale voeding of een vitamine preparaat om te zorgen dat kinderen wel voldoende binnen krijgen.

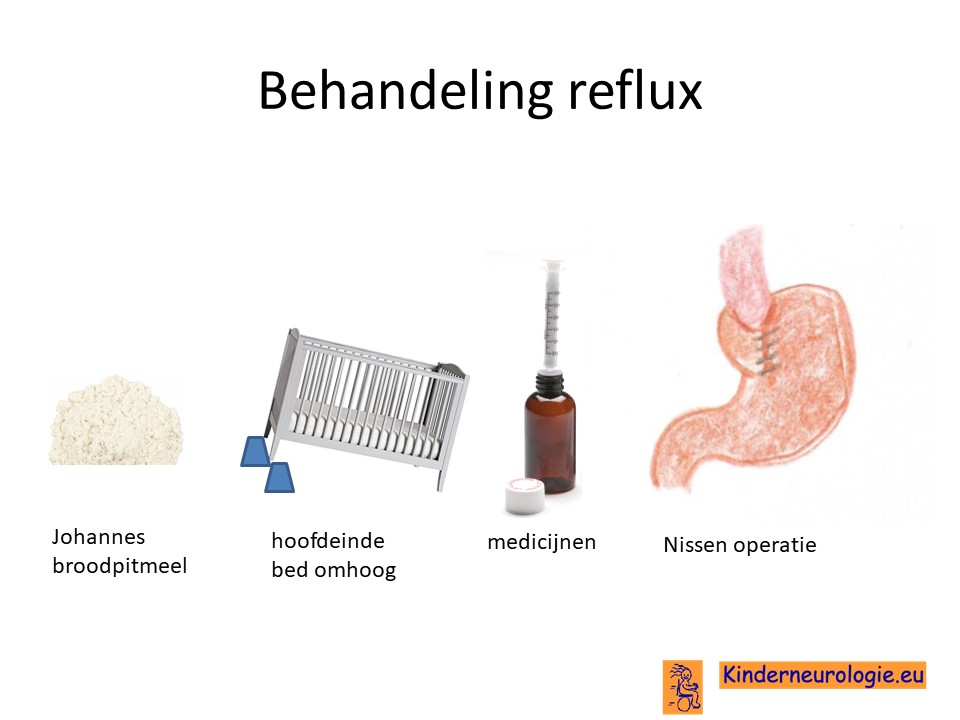
Reflux
Door een lage spierspanning of later juist door een hoge spierspanning kan de zure maaginhoud terugstromen naar de slokdarm, keel of mond wat vervelend is voor kinderen. Door de voeding in te dikken met johannesbroodpitmeel kan de voeding minder gemakkelijk terug stromen van de maag naar de slokdarm. Ook zijn er medicijnen die de maaginhoud minder zuur kunnen maken waardoor de slokdarm minder geprikkeld wordt bij terugstromen van de maaginhoud. Medicijnen die hiervoor gebruikt worden zijn ranitidine en omeprazol, soms esomeprazol. Indien dit allemaal niet voldoende is, kan een operatie nodig zijn waarbij de overgang van de slokdarm naar de maag nauwer wordt gemaakt, waardoor de voeding ook minder gemakkelijk terug kan stromen. Het zal van de conditie van het kind afhangen of een dergelijke operatie een zinvolle behandeloptie is.
Kwijlen
Er bestaan medicijnen die het kwijlen minder kunnen maken. Het meest gebruikte medicijn hierdoor is glycopyrrhonium. Soms wordt gekozen voor het medicijn trihexyfenidyl omdat dit zowel spasticiteit/dystonie als kwijlen kan verminderen.
Ook kan een behandeling van de speekselklieren door middel van botox of door middel van een operatie er voor zorgen dat kinderen minder kwijlen.

Verstopping van de darmen
Het medicijn macrogol kan er voor zorgen dat de ontlasting soepel en zacht blijft en stimuleert de darmwand om actief te blijven. Hierdoor kunnen kinderen gemakkelijker hun ontlasting kwijt. Verder blijft het belangrijk om te zorgen dat kinderen voldoende vocht en vezels binnen krijgen. Soms zijn zetpillen nodig om de ontlasting op gang te krijgen.

Zindelijkheid
Er kan met zindelijkheidstraining worden begonnen wanneer het kindje zelf kan zitten op een potje en interesse begint te krijgen in het potje. Vaak is dit bij kinderen met dit syndroom op latere leeftijd dan gebruikelijk. Tips die kunnen helpen bij het zindelijk worden vindt u in de folder zindelijkheid.

Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet.

Behandeling epilepsie
Kinderen die last hebben van epilepsie kunnen behandeld worden met medicijnen die nieuwe epilepsieaanvallen kunnen voorkomen. Er bestaat geen duidelijk voorkeursmedicijn voor kinderen met deze aandoening.Medicijnen die vaak gebruikt worden zijn natriumvalproaat (Depakine ®), levetiracetam (Keppra ®), clobazam (Frisium ®) en zonisamide (Zonegran®). Wanneer uw kind het lastig vindt om medicijnen in te nemen, vindt u hier tips voor innemen medicijnen.

Behandeling slaapproblemen
Een vast slaapritueel en een vast slaappatroon kunnen kinderen helpen om beter te kunnen slapen. Het medicijn melatonine kan helpen om beter in slaap te kunnen vallen. Er bestaan ook vormen van melatonine met vertraagde afgifte die ook kunnen helpen om weer in slaap te vallen wanneer kinderen in de nacht wakker worden. Slaapmiddelen worden liever niet gegeven aan kinderen omdat kinderen hier aangewend raken en niet meer zonder deze medicatie kunnen. Soms wordt het medicijn promethazine gebruikt om kinderen beter te kunnen laten slapen. Het is altijd belangrijk om uit te sluiten dat epilepsie de oorzaak is van de slaapproblemen, in geval van epilepsie is epilepsie behandeling nodig.

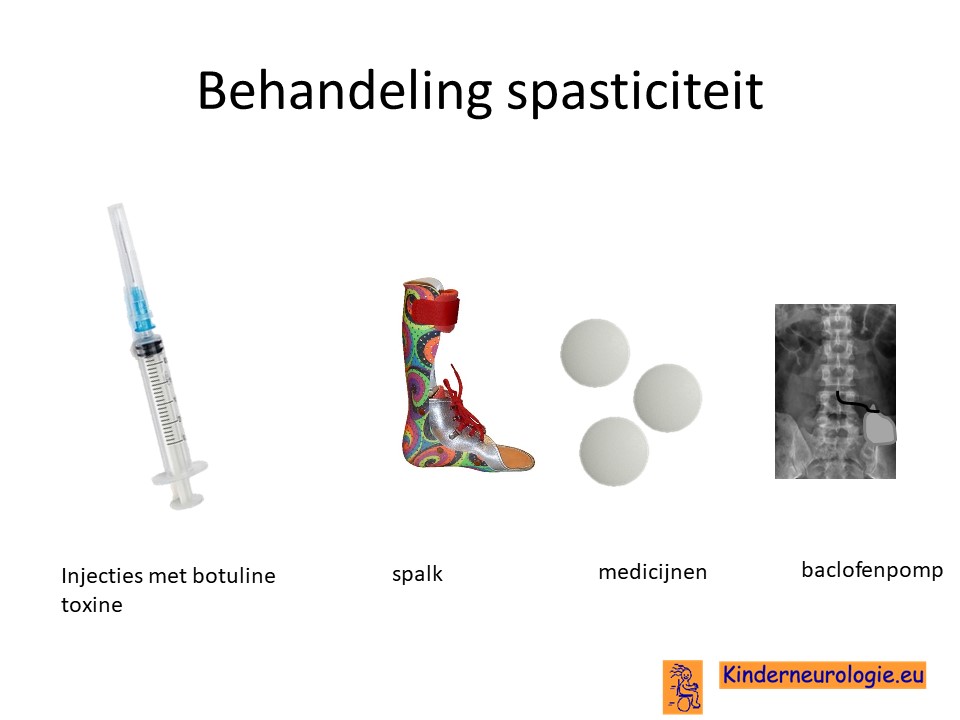
Behandeling spasticiteit
Injecties met botulinetoxine in een spastische spier kan de spasticiteit voor een aantal maanden verminderen. Met behulp van spalken en fysiotherapie kan op deze manier het bewegingspatroon verbeterd worden. Vaak moeten deze injecties na een aantal maanden weer herhaald worden.
Ook kan met behulp van medicijnen geprobeerd worden om de spasticiteit van de benen te verminderen. Nadeel van al deze medicijnen is vaak dat ze de spierzwakte verergeren en in het hele lichaam effect hebben, niet alleen in de benen.
Veel gebruikte medicijnen zijn baclofen (Lioresal ®) en trihexyfenidyl (Artane®). Baclofen kan ook in de vorm van een baclofenpomp worden toegediend. Er bestaat ook een operatie (selectieve dorsel rhizotomie) die kan helpen om spasticiteit te verminderen.
Behandeling dystonie
Er bestaan verschillende medicijnen die van invloed zijn op de dystonie en de dystonie kunnen verminderen. Het gaat dan om medicijnen als Baclofen (Lioresal®), Trihexyfenidyl (Artane®), clonazepam (Rivotril®) of gabapentine (Neurontin®) of tetrabenazine (Tetmodis®). Er moet gezocht worden naar een juiste dosis van de medicijnen waarin er zoveel mogelijk effect is en er zo weinig mogelijk bijwerkingen zijn. De baclofenpomp kan ook goed effect heben bij dystonie.
Vaak zal ook geprobeerd worden of het medicijn L-Dopa effect heeft op de dystonie.
Medicijnen die bij het ene kind wel werken, kunnen bij het andere kind geen effect hebben. Het blijft dus een kwestie van uitproberen wat het effect van een medicijn is en dit af te wegen tegen de bijwerkingen die het medicijn heeft.
Tegenwoordig bestaat er ook de mogelijkheid om ernstige dystonie te behandeling met een zogenaamde pacemaker: deep-brain stimulation. Het is nog niet bekend wat het effect is van deep-brain-stimulation op kinderen met het DDCH-syndroom.

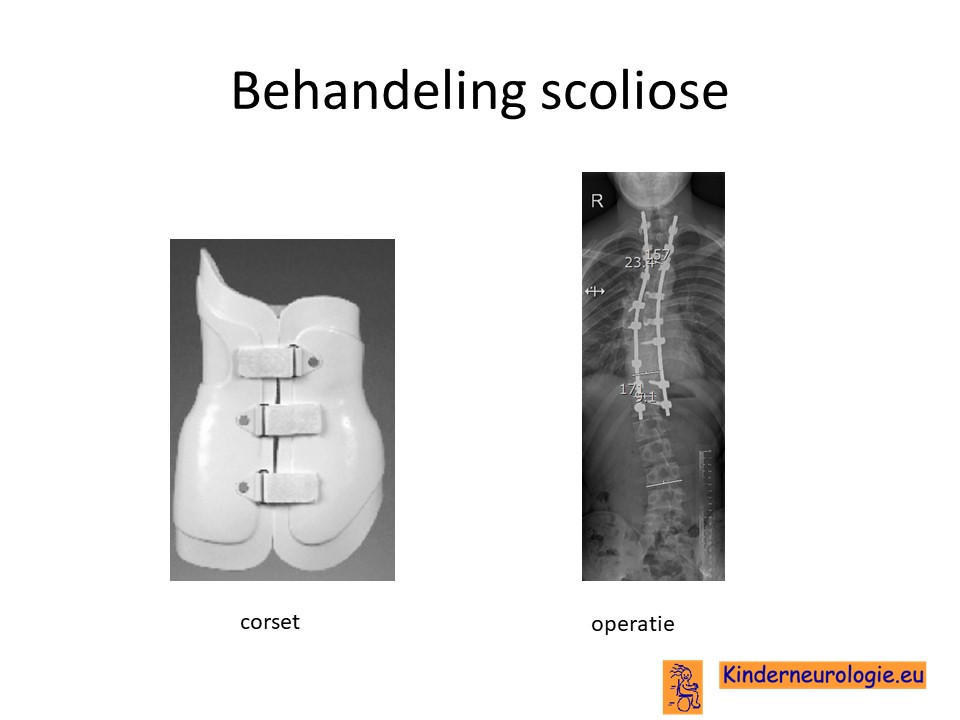
Scoliose
Lichte vormen van verkromming van de wervelkolom hebben meestal geen behandeling nodig en alleen controle om te kijken of de verkromming toeneemt. Bij toename kan een behandeling met een gipscorset nodig zijn om verdergaande verkromming van de wervelkolom te voorkomen. Wanneer een gipscorset onvoldoende effect heeft, kan een operatie nodig zijn waarbij de wervels vastgezet. Deze behandeling wordt uitgevoerd door een orthopeed.
Antibiotica
Een deel van de kinderen die vaak terugkerende infecties heeft, heeft baat bij een lage dosering antibiotica om nieuwe infecties te voorkomen. Per kind moeten de voordelen van het geven van de antibiotica worden afgewogen tegen de nadelen ervan (antibiotica doden ook nuttige bacteriën in de darmen).

Griepprik
Het valt te overwegen kinderen met deze aandoening de griepprik te geven om zo te voorkomen dat kinderen griep krijgen en daar ernstig ziek van worden.

Financiële kant van zorg voor een kind met een beperking
De zorg voor een kind met een beperking brengt vaak extra kosten met zich mee. Er bestaan verschillende wetten die zorg voor kinderen met een beperking vergoeden.
Daarnaast bestaan regelingen waar ouders een beroep op kunnen doen, om een tegemoetkoming te krijgen voor deze extra kosten. Meer informatie hierover vindt u in de folder financiën kind met een beperking.

Wat kun je als ouder zelf doen om de ontwikkeling van je kind optimaal te laten verlopen?
Bedenk dat wanneer je samen met je kind speelt, stoeit, danst, zingt, kletst, lacht en/of boekjes leest, dit ook allemaal manieren zijn waarop je kind zijn of haar hersenen traint om stappen voorwaarts te maken in de ontwikkeling. Het is dus niet zo dat alleen momenten van therapie, momenten van training zijn, wat veel ouders denken. Het is daarnaast goed om inspanning af te wisselen met ontspanning, dit is nodig om het geleerde te laten opslaan in de hersenen. De hele dag door training zonder rustmomenten, werkt juist averechts.
Daarnaast is het van onschatbare waarde je kind laten voelen dat je van hem of haar houdt, dat hij/zij geliefd is en zich mag ontwikkelen in een tempo die bij hem of haar past. Dit is extra van belang voor kinderen die zich anders ontwikkelen dan de "norm". "Goed zijn zoals je bent en gesteund te worden door mensen die van je houden is, heel belangrijk voor de ontwikkeling van een kind. Juist de ouders en de andere kinderen in het gezin die dichtbij het kind staan zijn daarin heel belangrijk om het kind daarin dit gevoel te geven. Het is goed dat ouders beseffen wat de waarde hiervan is voor het kind en welke rol zij hierin hebben.
Ook is het belangrijk om te bedenken wat goed voelt voor jullie als gezin en voor jou als ouder en waar jullie energie uithalen. Zorg ervoor dat er bewust ruimte is voor momenten die dit goede gevoel geven. Tot slot is het belangrijk dat je als ouders ook goed voor jezelf zorgt, de zorg voor een kind die zich anders ontwikkelt vraagt nog meer van ouders dan de zorg voor een kind die zich zonder problemen ontwikkelt. Het is goed om voor jezelf te zorgen of te laten zorgen, zodat je als ouder ook de energie houdt, om jouw kind te blijven begeleiden op een manier die bij jou past. Besef dat bij opvoeden hoort om te leren los laten. Veel ouders vinden dit lastig, zeker wanneer hun kind zich anders ontwikkelt dan andere kinderen. Maar dhet kan toch nodig zijn een deel van de zorg op bepaalde momenten uit handen te geven, ook als die ander het anders doet dan jij, je kind leert van deze verschillen en het geeft jou de mogelijk om zelf uit te rusten of nieuwe energie op te doen.

Wat kun je als gezin zelf doen om om te gaan met het hebben van een aandoening bij een gezinslid?
Als gezin van een kind waarbij er sprake is van een aandoening, is het goed om te zorgen dat jullie in de je kracht komen staan. Het is goed om te beseffen over welke denk-, emotionele-, innerlijke- en fysieke kracht jullie als gezin beschikken en hoe jullie deze kracht kunnen inzetten om goed voor ieder lid van het gezin te zorgen. Bekijk wat bij jullie als gezin past. Bekijk wat je kunt doen (of kunt laten) om deze kracht zo optimaal mogelijk in te zetten. En bedenk ook dat ieder lid van het gezin verschillende kwaliteiten heeft waarmee jullie elkaar kunnen aanvullen en kunnen versterken.
Begeleiding
Een maatschappelijk werkende of psycholoog kan ouders en andere kinderen in het gezin begeleiding geven hoe om te gaan met het nieuws dat hun kind deze ernstige aandoening heeft. Samen met hen kunnen ouders kijken welke manier van begeleiden van hun kind met deze ernstige ziekte het beste bij de ouders past. Ook vinden veel ouders het vaak lastig hoe zij hun tijd en aandacht moeten verdelen tussen het kind met de beperking en andere kinderen in het gezin. In de folder aandacht en tijd voor brussen vindt u tips die u hierbij kunnen helpen.

Contact met andere ouders
Door middel van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders/verzorgers die ook te maken hebben met het DDCH-syndroom. hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel, steunzolen of aangepaste schoenen.
en later op dezelfde manier onderwijs te gaan volgen.
Wat is de prognose van het DDCH-syndroom?
Blijvende problemen
Kinderen die een ontwikkelingsachterstand, bewegingsproblemen en slechthorendheid hebben als gevolg van het DDCH-syndroom, blijven deze problemen vaak houden tot op volwassen leeftijd. Jong volwassenen kunnen vaak de hulp van anderen nodig hebben om te kunnen functioneren in het dagelijks leven.
Volwassenen
Omdat over deze ziekte nog maar weinig bekend is, is er niet heel veel bekend over volwassenen met deze aandoening.
Het valt dus lastig aan te geven wat het hebben van DDCH-syndroom voor de toekomst betekent.
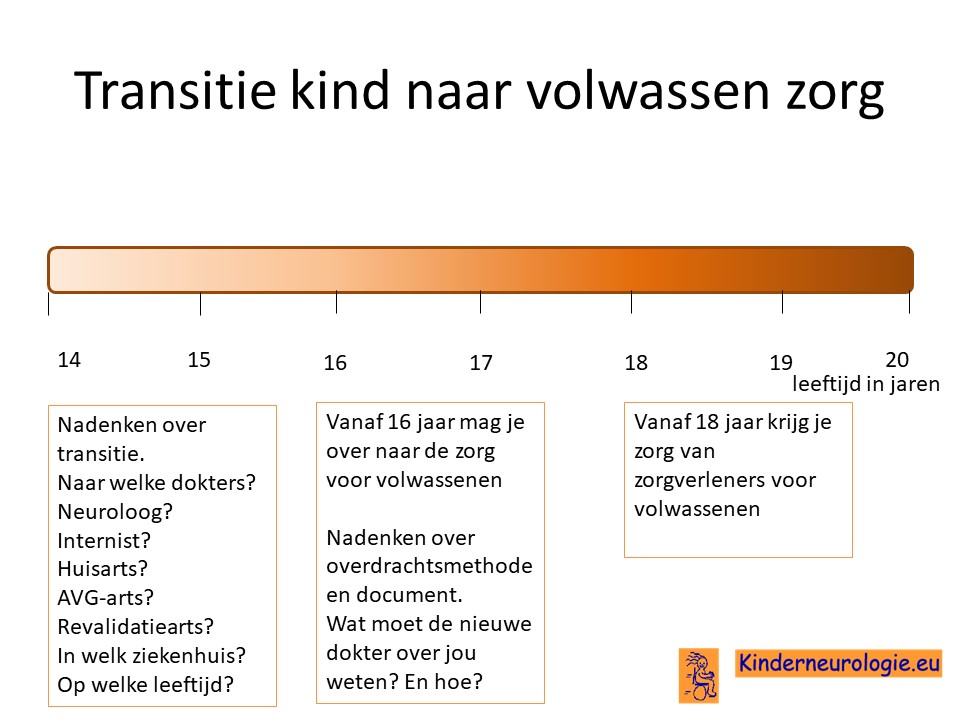
Transitie van zorg
Tussen de leeftijd van 16 en 18 jaar wordt de zorg vaak overgedragen van kinderspecialisten naar specialisten die de zorg aan volwassenen geven. Het is belangrijk om tijdig hierover na te denken. Is er behoefte de zorg over te dragen naar specialisten voor volwassenen of kan de huisarts de zorg leveren die nodig is.En als er behoefte is aan overdragen van de zorg naar specialisten voor volwassenen, naar welke dokter(s) wordt de zorg dan overgedragen? In welk ziekenhuis kan de zorg het beste geleverd worden. Het proces van overdragen van de zorg wordt transitie genoemd. Het is belangrijk hier tijdig over na te denken en een plan voor te maken samen met de dokters die betrokken zijn bij de zorg op de kinderleeftijd.
Ook is het belangrijk om te gaan werken aan zelfstandigheid van de jongere. Op de kinderleeftijd zorgen ouders dat de zorg rondom de jongere goed geregeld wordt, op volwassen leeftijd wordt dit steeds meer van de jongeren zelf verwacht. Het is goed om tijdig na te gaan op welke vlakken de jongere al zelfstandig is en op welke vlakken er getraind moet worden voor meer zelfstandigheid. De groeiwijzer kan hierin behulpzaam zijn.
Ook verandert er veel in de zorg wanneer een jongere de leeftijd van 18 jaar bereikt. Voor meer informatie over deze veranderingen verwijzing wij u naar het artikel veranderingen in de zorg 18+.
Arts VG
Een Arts VG is een arts die zich gespecialiseerd heeft in de zorg voor mensen met een verstandelijke beperking. De Arts VG richt zich op het voorkomen, behandelen en beperken van lichamelijke en psychische problemen die te maken hebben met een verstandelijke of lichamelijke beperking. De Arts VG werkt hiervoor samen met de huisarts, de medische specialist, de gedragsdeskundige en/of andere therapeuten (zoals een fysiotherapeut of een logopedist). Er zijn steeds meer poliklinieken in Nederland waar een Arts VG werken en waar kinderen en volwassenen met een verstandelijke beperking terecht kunnen met hun hulpvragen die te maken hebben met hun beperking. Daarnaast werken Artsen VG ook in instellingen en zijn ze betrokken bij gespecialiseerde kinderdagcentra. Op de website van de VGN is een lijst met poliklinieken te vinden waar Artsen VG werken.

Levensverwachting
De levensverwachting van kinderen en volwassenen met het DDCH-syndroom hangt sterk samen met de klachten die worden veroorzaakt door het DDCH-syndroom. Een deel van de kinderen komt voor de volwassen leeftijd te overlijden.
De levensverwachting kan worden verkort als gevolg van een moeilijk behandelbare vorm van epilepsie, ernstige dystonie en spasticiteit of telkens terugkerende longontstekingen.
Kinderen krijgen
Het merendeel van de volwassen mannen met het DDCH-syndroom zal vanwege de eigen beperkingen geen kinderen gaan krijgen. Het is goed mogelijk dat in de toekomst volwassenen bekend worden met een mildere vorm van het DDCH-syndroom die wel kinderen zulen gaan krijgen. Het is niet bekend of het hebben van deze aandoening van invloed is op de vruchtbaarheid.
Kinderen van een volwassen man met het DDCH-syndroom hebben nauwelijks kans om zelf ook dit syndroom te krijgen. Zoons van een man met dit syndroom krijgen het Y-chromosoom van hun vader en zullen dus geen klachten hebben. Dochters kunnen van hun vader het X-chromosoom met de fout krijgen, maar hebben dan nog een X-chromosoom zonder fout van de moeder, waardoor dochters meestal geen of weinig klachten krijgen.
Kinderen van een volwassen vrouw met een foutje in het BCAP31-gen hebben wel kans om dit syndroom te krijgen. Zoons hebben 50% kans om dit syndroom te krijgen, dochters hebben 50% kans om de fout te krijgen, maar hebben daar meestal weinig klachten van.
Indien de volwassene geen kinderen wil of kan krijgen, zal nagedacht moeten worden over anticonceptie, waarover u in deze folder meer informatie vindt.

Hebben broertjes en zusjes ook een verhoogde kans om ook het DDCH-syndroom te krijgen?
Het DDCH-syndroom wordt veroorzaakt door een fout in het erfelijk materiaal van het X-chromosoom. Wanneer de moeder de fout heeft zitten op een van de twee X-chromosomen dan hebben broertjes tot 50% kans om het DDCH-syndroom te krijgen. Zusjes hebben tot 50% kans op de fout te krijgen, maar hebben dus meestal weinig klachten als gevolg van het hebben van dit syndroom.
Wanneer het foutje in het BCAP31-gen bij het kind zelf ontstaan is, dan hebben broertjes en zusjes nauwelijks een verhoogde kans om het DDCH-syndroom te krijgen. Dit zou alleen kunnen wanneer de vader de fout heeft zitten in de zaadcellen of de moeder in de eicellen als gevolg van ouderlijk mocaisisme. De kans hierop is klein, ongeveer 1%
Een klinisch geneticus kan hier meer informatie over geven.

Foetale geslachtsbepaling via het bloed
Tijdens de zwangerschap kan het geslacht van het ongeboren kind worden bepaald door een bloedafname bij de zwangere vrouw.
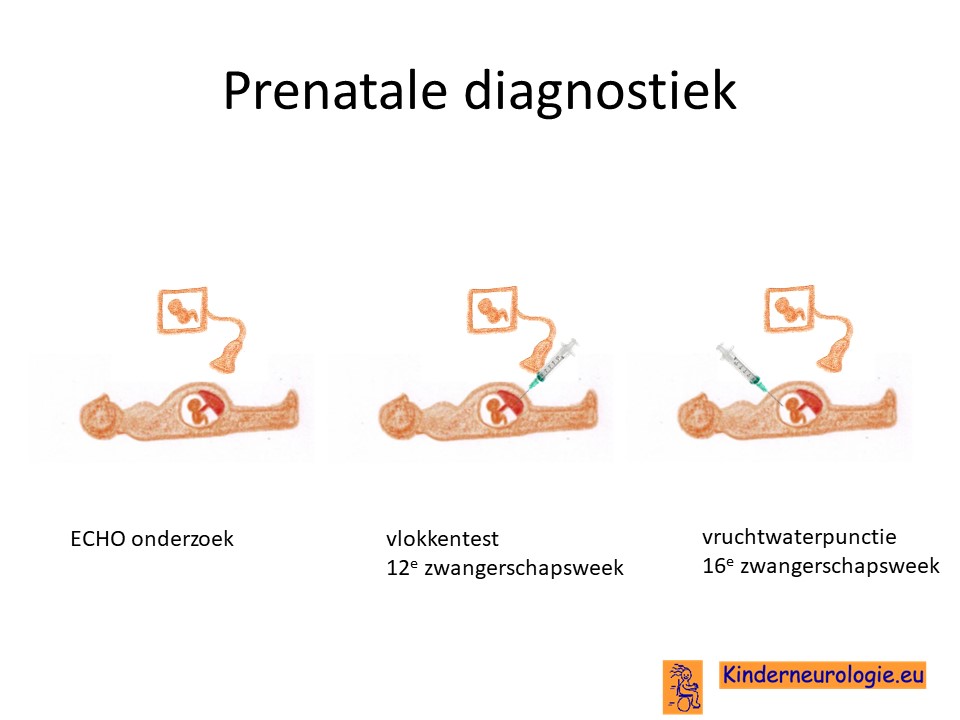
Dit kan plaatsvinden vanaf een termijn van ongeveer 8-9 weken. De uitslag is over het algemeen na 1 week bekend. In een enkel geval lukt het niet om het geslacht op deze manier te bepalen. Indien de moeder zwanger is van een jongen, kan er nadere prenatale diagnostiek verricht worden in de vorm van een vlokkentest of een vruchtwaterpunctie.
Prenatale diagnostiek
Wanneer bekend is welk foutj in een familie heeft gezorgd voor het ontstaan van het DDCH-syndroom, dan is het mogelijk om tijdens een zwangerschap prenatale diagnostiek te verrichten in de vorm van een vlokkentest of een vruchtwaterpunctie om te kijken of dit kindje ook het DDCH-syndroom heeft. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie). De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica. Meer informatie over prenatale diagnostiek kunt u vinden op de website: www.pns.nl
Preïmplantatie Genetische Test (PGT)
Stellen die eerder een kindje hebben gehad metDDCH syndroom en waarbij de vrouw drager is van de fout in het BCAP31-gen kunnen naast prenatale diagnostiek ook in aanmerking voor een preïmplantatie genetische test (PGT.) Bij PGT wordt een vrouw zwanger door middel van IVF (In Vitro Fertilisatie). De bevruchting vindt dan buiten het lichaam plaats, waardoor het zo ontstane pre-embryo onderzocht kan worden op het hebben van het DDCH syndroom. Alleen embryo’s zonder de aanleg voor DDCH syndroom, komen in aanmerking voor terugplaatsing in de baarmoeder. Voor meer informatie zie www.pgtnederland.nl.

Wilt u dit document printen dan kunt u hier een pdf-versie downloaden.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag.
Links
www.zeldzamen.nl
(Informatie over diverse genetische aandoeningen)
Referenties
1. Mutations in BCAP31 cause a severe X-linked phenotype with deafness, dystonia, and central hypomyelination and disorganize the Golgi apparatus. Cacciagli P, Sutera-Sardo J, Borges-Correia A, Roux JC, Dorboz I, Desvignes JP, Badens C, Delepine M, Lathrop M, Cau P, Lévy N, Girard N, Sarda P, Boespflug-Tanguy O, Villard L. Am J Hum Genet. 2013;93:579-86
2. Distal Xq28 microdeletions: clarification of the spectrum of contiguous gene deletions involving ABCD1, BCAP31, and SLC6A8 with a new case and review of the literature. Calhoun AR, Raymond GV. Am J Med Genet A. 2014;164A:2613-7
3.BCAP31 Mutation Causing a Syndrome of Congenital Dystonia, Facial Dysorphism and Central Hypomyelination Discovered Using Exome Sequencing. Vittal P, Hall DA, Dames S, Mao R, Berry-Kravis E. Mov Disord Clin Pract. 2015;3:197-199.
4.BCAP31-associated encephalopathy and complex movement disorder mimicking mitochondrial encephalopathy. Albanyan S, Al Teneiji A, Monfared N, Mercimek-Mahmutoglu S. Am J Med Genet A. 2017;173:1640-1643
5.BCAP31-related syndrome: The first de novo report. Rinaldi B, Van Hoof E, Corveleyn A, Van Cauter A, de Ravel T. Eur J Med Genet. 2020;63:103732
6. Possible mitochondrial dysfunction in a patient with deafness, dystonia, and cerebral hypomyelination (DDCH) due to BCAP31 Mutation. Shimizu K, Oba D, Nambu R, Tanaka M, Oguma E, Murayama K, Ohtake A, Yoshiura KI, Ohashi H. Mol Genet Genomic Med. 2020;8:e1129
7. De novo mutation and skewed X-inactivation in girl with BCAP31-related syndrome. Kao HJ, Chiang HL, Chen HH, Fan PC, Tu YF, Chou YY, Hwu WL, Lin CL, Kwok PY, Lee NC. Hum Mutat. 2020;8:e1129
8. Further delineation of BCAP31-linked intellectual disability: description of 17 new families with LoF and missense variants. Whalen S, Shaw M, Mignot C, Héron D, Bastaraud SC, Walti CC, Liebelt J, Elmslie F, Yap P, Hurst J, Forsythe E, Kirmse B, Ozmore J, Spinelli AM, Calabrese O, de Villemeur TB, Tabet AC, Levy J, Guet A, Kossorotoff M, Kamien B, Morton J, McCabe A, Brischoux-Boucher E, Raas-Rothschild A, Pini A, Carroll R, Hartley JN; Care4Rare Canada Consortium, Frosk P, Slavotinek A, Truxal K, Jennifer C, Dheedene A, Cui H, Kumar V, Thomson G, Riccardi F, Gecz J, Villard L. Eur J Hum Genet. 2021:29:1405-1417
Laatst bijgewerkt: 30 augustus 2023 voorheen: 3 april 2022, 26 januari 2022, 27 april 2021 voorheen: 26 augustus 2020 en 29 februari 2020
Auteur: JH Schieving
Heeft uw kind nog andere symptomen, laat het ons weten.